Blodkreft

Annen kreftbehandling øker risikoen for akutt myelogen leukemi
Cellegift og strålebehandling gir større sannsynlighet for å utvikle AML senere i livet. – Dette kaller vi sekundær- eller terapiutløst AML, sier Håkon Reikvam ved Haukeland universitetssjukehus.
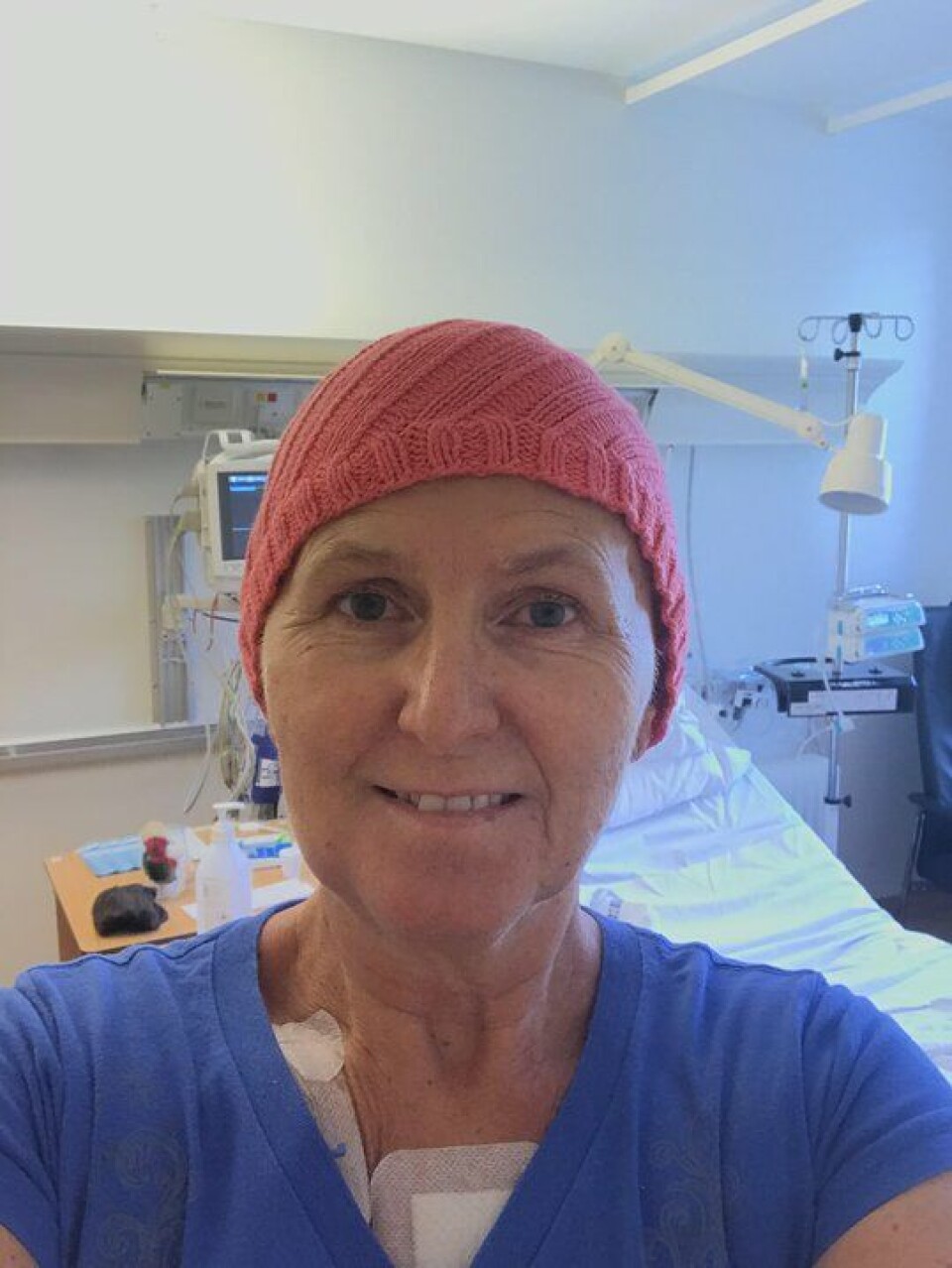
- Jeg slet med å gå opp trappene på jobben. Og pusten sviktet da jeg var på joggetur og hadde løpt et minutt, sier Kirsten Birkeland (62).
Det var utover våren i 2018 at den ellers spreke dama plutselig følte seg dårlig. Hun var veldig sliten, kroppen fungerte ikke som den pleide. Da hun opplevde endringer i pusten, oppsøkte hun fastlegen som kunne konstatere at hun hadde ekstremt lave blodverdier. Kirsten ble sendt rett til Bærum sykehus, som nokså umiddelbart kunne konstatere at hun hadde AML, akutt myelogen leukemi.
- Det var et hardt slag. Jeg fikk ikke kjøre bil hjem, så dårlig forfatning var jeg i. Jeg fikk diagnosen på en fredag, og cellegiftbehandlingen ble startet på Rikshospitalet mandag. Det er rart å tenke på at jeg en uke tidligere hadde syklet til jobben, riktignok med puls på nesten 90 da jeg la meg den kvelden.
Hadde allerede hatt brystkreft
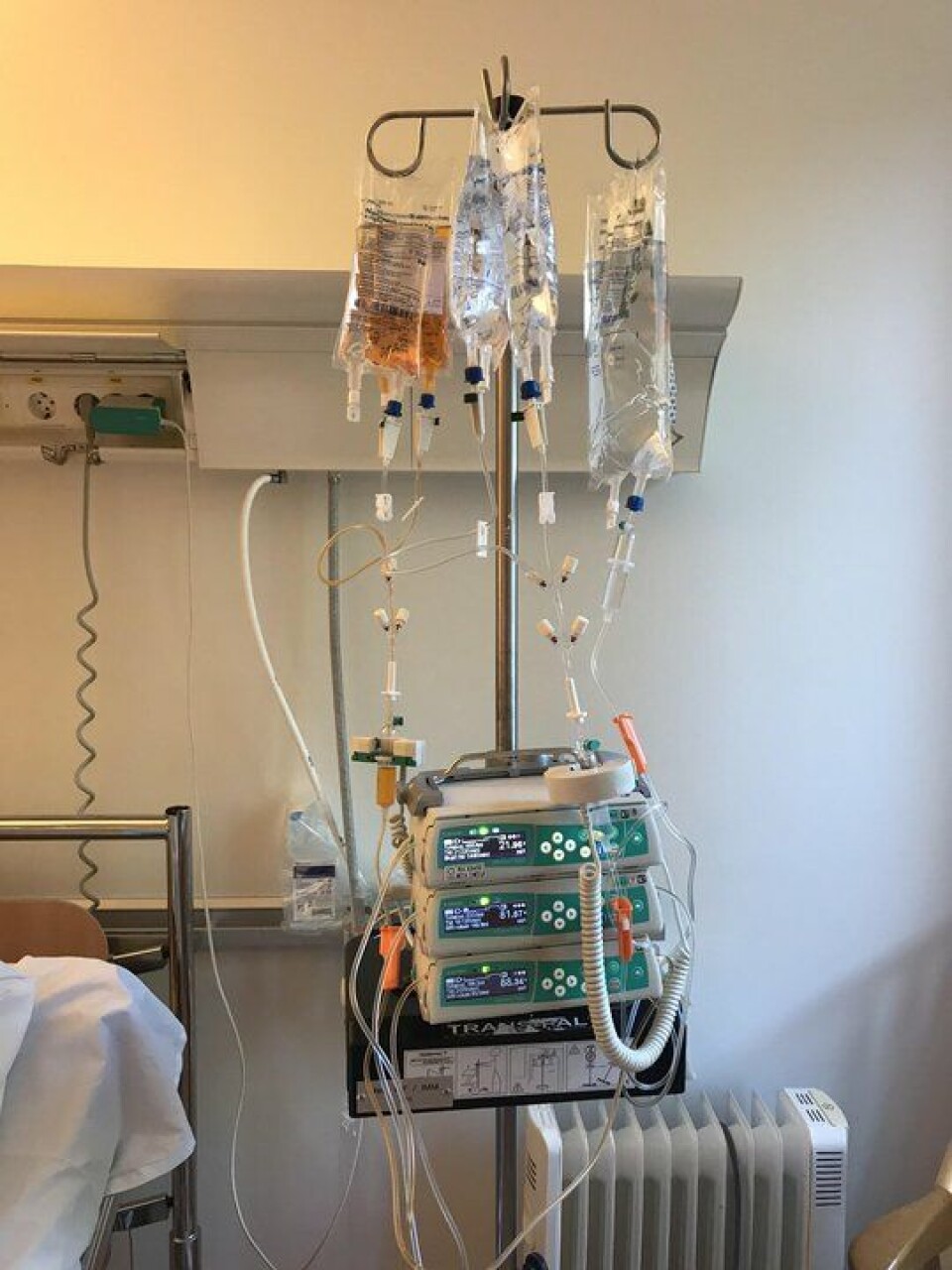
Kirsten fikk cellegift døgnet rundt i en uke, de første fire dagene med to ulike typer, deretter kun den ene. Hun ble liggende på sykehuset hele juni, immunforsvaret måtte passes på.
- Jeg fikk ekstrem solbrenthet over store deler av kroppen, som en reaksjon på cellegiften. Det var også rart å miste håret, oppleve at det bare falt av, forteller 62-åringen.
Akkurat håravfallet hadde hun forberedt seg dette allerede i 2013. Kirsten har nemlig hatt kreft før. Fem år før blodkreften rammet henne, opplevde hun å få hormonsensitiv brystkreft.
- Jeg måtte gjennom tre operasjoner, både fjerning av brystet og lymfene, og deretter rekonstruksjon. Men jeg slapp cellegift og stråling, og ble erklært kreftfri i 2014, forteller hun.
Mental trening
Kirsten følte seg godt ivaretatt på Rikshospitalet. En av de første dagene kom det en fysioterapeut innom, og det han sa traff henne veldig.
- Han fortalte om de negative konsekvensene av å bli liggende for mye i sengen. Jeg fikk råd om å komme meg opp og gjøre enkle øvelser så sant jeg var feberfri, samt gå i korridorene. Dette var en varm og deilig sommer, så jeg tok med meg stativet og gikk ut. Dette var også veldig bra for hodet.
Gjennom jobben sin i Håndballforbundet, har hun sett på nært hold hvordan Håndballjentene jobber med mental trening. Hun vet hvor viktig det er å sette seg mål om man skal bli frisk.
- Jeg begynte å tenke som en idrettsutøver. «Jeg skal bli frisk», tenkte jeg hver kveld og hver morgen. Og jeg startet alltid dagen med et mål for dagen. «Hvordan kan jeg gjøre dette til en bra dag?» var det jeg hadde fokus på.
Allerede da brystkreften rammet i 2013, ble hun bevisst på hvordan hun best mulig kunne bruke energien sin.
- Jeg bestemte meg for å ikke stille spørsmål ved legenes kompetanse eller behandlingen jeg fikk. Dette hadde jeg ingen mulighet til å vurdere, så jeg bestemte meg bare for å stole på de hvitkledde, og heller konsentrere meg om det jeg kunne gjøre noe med.
Hormonpreparater forstyrret
Runde to og tre med cellegift fikk hun også på Rikshospitalet, men ble deretter flyttet til Drammen sykehus, etter en kort periode hjemme på permisjon.
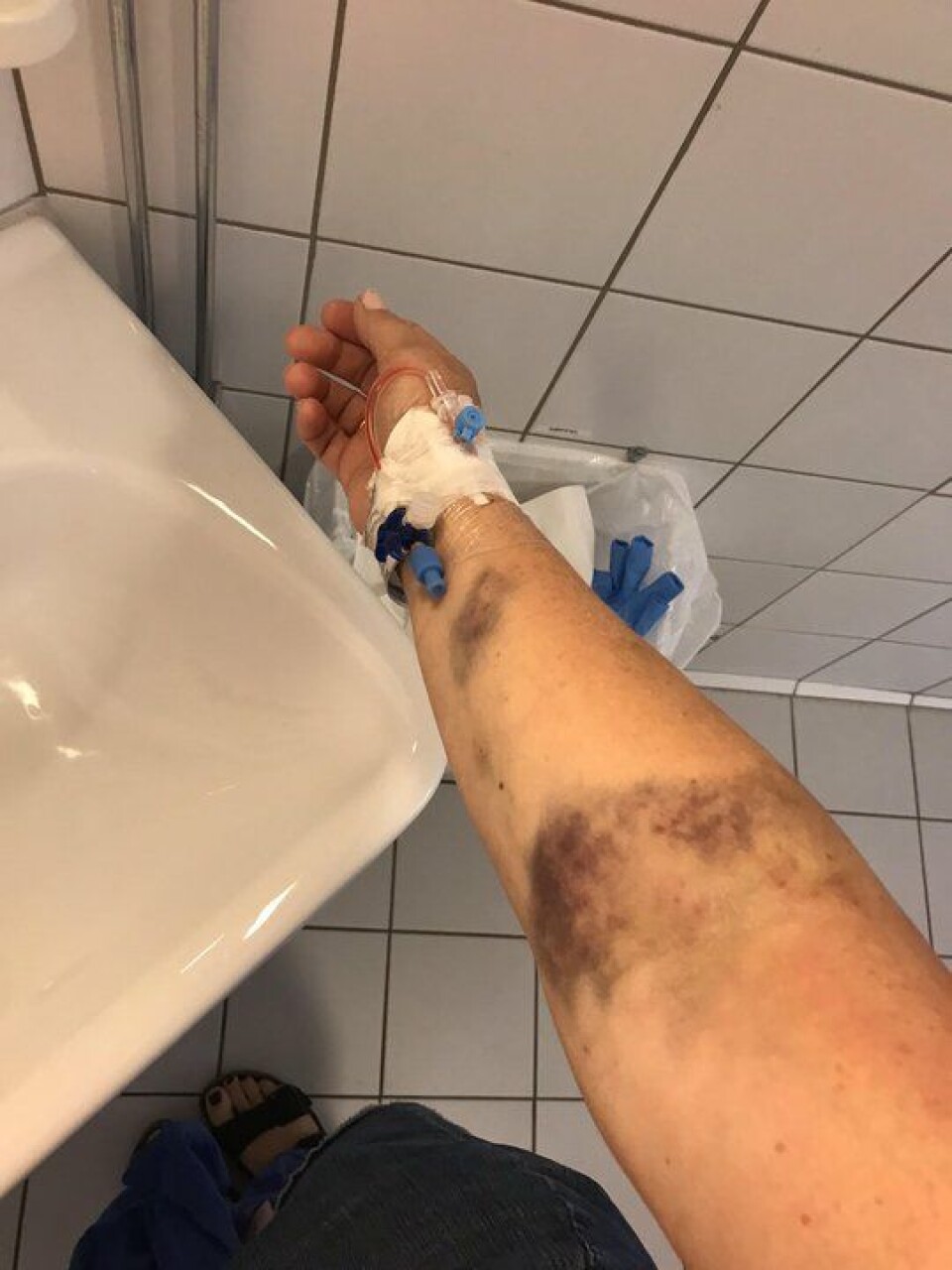
- Den siste runden var skikkelig heavy. Jeg fikk infeksjoner, ble veldig syk og måtte få antibiotika og intravenøs næring. Det ble også tatt ut benmarg, som ble frosset ned. Selve transplantasjonen gikk fint, men utover høsten viste deg seg at benmargen ikke responderte. Den ville ikke utvikle seg, og legene vurderte ny behandling, noe jeg nesten ikke orket tanken på.
Løsningen kom da hun i desember 2018 skulle på femårskontroll etter brystkreften. Her fikk hun beskjed om at hun kunne slutte med hormonpreparatene hun hadde tatt de siste årene for å forhindre tilbakefall. Etter dette skjedde det noe positivt. Benmargen begynte å jobbe, og ting gikk i riktig retning.
- Det viste seg at disse hormonene spilte inn, forteller Kirsten.
I dag er hun erklært kreftfri, nok en gang. Hun sliter fremdeles med senvirkninger, som fatigue, dårlig kondisjon og søvnvansker.
– Det gjør at det er krevende å jobbe fullt. Jeg har også problemer med at pusten er dårlig og vanskelig å trene opp, og håper å få utredet dette snart. Det er sannsynlig at det er seneffekter av cellegiftbehandlingen, sier hun.
Annen kreftbehandling påvirker
Håkon Reikvam, spesialist i indremedisin og i blodsykdommer ved Haukeland universitetssjukehus, er kjent med den økte risikoen for at annen kreftbehandling påvirker AML-behandling. I Kirstens tilfelle førte bruken av hormonpreparater som skulle behandle brystkreften til at benmargstransplantasjonen ikke fungerte som ønsket.
- Kjønnshormoner som testosteron og østrogen virker også på hematopoiesen, produksjon av blodceller i beinmargen, og hemming av disse kjønnshormonene kan redusere produksjonen i beinmargen. Det er også en kjent risiko for å utvikle AML, dersom en har fått behandling for enn annen kreftsykdom, spesielt med cellegift og/eller stråling. Dette kaller vi sekundær- eller terapiutløst AML. Vi ser dette med jevne mellomrom. Annen kreftbehandling er en kjent økt risikofaktor for sekundær AML i tillegg, opplyser Reikvam.
For pasienter AML som ikke responderer tilfredsstillende på cellegiftbehandlingen eller har genetisk forandringer som vi vet er forbundet med dårlig effekt av cellegift, er transplantasjon med allogene (fra et annet individ) stamceller, fra blod eller benmarg i praksis eneste reelle mulighet for kurativ behandling.
- For noen pasienter kan det være indikasjon for å gjøre dette, men pasienten må være ellers frisk og sprek. Det er en risikofylt behandling, så pasientens fysiske tilstand må nøye vurderes. Kriteriene er at pasienten ikke må ha annen alvorlig underliggende sykdom, og må dessuten være motivert for å gjennomføre behandlingen. Det er ingen absolutt aldersgrense, men rundt 70 år er ofte satt som en generell retningslinje. Er pasienten derimot sprek, kan grensen skyves noe oppover, om en vurderer pasienten vil tåle en slik intensiv behandling, sier Reikvam.
En tøff behandling
Akutt myelogen leukemi behandles med cellegift som reduserer, og i beste fall utrydder kreftcellene. Målet med behandlingen er å få kontroll over sykdommen, og i beste fall utrydde den.
Forutsetningen for helbredelse er at pasienten oppnår komplett hematologisk remisjon – det vil si en reduksjon av umodne blodceller til under fem prosent i en ellers normal benmarg, i tillegg til normaliserte blodcelletall.
Cellegiftbehandlingen gis til alle pasienter med akutt myelogen leukemi, men hvor kraftig behandlingen er tilpasses med hensyn til alder, pasientens generelle allmenntilstand og eventuelt samtidige sykdommer.
– Det er en tøff behandling, og pasientene med akutt myelogen leukemi har ofte relativt dårlig prognose til tross for intensiv behandling, opplyser Reikvam.
Effektiv behandling finnes
For pasienter med aggressiv leukemi har det de siste årene kommet nye muligheter innen behandling. Det kommer stadig nye legemidler på markedet, og venetoclax, er kanskje det legemiddelet som stiller seg mest forventning til nå.
En studie publisert i The New England Journal of Medicine i 2020, viste at pasientene som fikk venetoclax i kombinasjon med azacitidin reduserte risikoen for død med 34 prosent, sammenlignet med cellegift alene.
- Ventoclax kan brukes sammen med azacitidin som livsforlengende behandling for pasienter som ikke tåler intensiv cellegift, men kan også tenkes brukt som en bro til transplantasjon for pasienter som ikke respondere på annen behandling eller intolerante over denne.
Gilteritinib til de med FLT3-mutasjon
For noen av de voksne pasientene vil gilteritinib også være gunstig. Omtrent 1/3 av alle AML-pasienter har FLT3-mutert AML, og det er spesifikt mot denne mutasjonen at gilteritinib har effekt. Dette er anbefalt som behandling til de som er resistente eller som har fått tilbakefall av AML, og legemiddelet ble tatt i bruk i Norge i juni i fjor.
Beslutningen er basert på resultater fra den to år gamle fase III-studien ADMIRAL, som sammenlignet gilteritinib og cellegift hos 371 pasienter med FLT3-muteret relapsert eller behandlingsresistent AML.
- Pasientene som fikk gilteritinib kom bedre ut av denne randomiserte studien som sammenlignet medisinen mot andre etablerte behandlingsregimer, avslutter Reikvam.